【総説】

当科では日本乳癌学会から認定された施設として乳癌を中心に、乳腺疾患全般の専門的な診断および治療を行っています。
手術療法・薬物療法(化学療法)・放射線療法の三者を戦略的に構築して集学的治療を行っています。また日本乳癌学会ガイドラインや米国のNCCNガイドラインなどのエビデンス(医学的根拠)に基づき、患者さんの個人個人の状態に応じた個別化治療に努めています。
※個別化診療:癌の進行度、サブタイプ、遺伝性乳癌により治療内容を組み立てること
・癌の進行度(病期・ステージ、転移の有無など)
・癌のサブタイプ(レセプターを指標にした癌の性質)
・遺伝性乳癌卵巣癌症候群(HBOC)における BRCA1、BRCA2 遺伝子変異陽性者に適した治療(手術方法の選択、新規抗がん剤による術後補助療法、さらに卵巣癌、膵臓癌の発症の追跡調査・サーベイランス)を行います。
早期乳癌に対しては積極的に乳房温存術(部分切除+放射線療法)を施行しています。超音波・CT・MRI等の最新機器を駆使して、整容性と根治性を両立した手術を実践しています。病理医と連携して切除断端の術中迅速組織診断を行い再発予防の観点から安全性を担保しています。さらに腋窩リンパ節郭清を積極的に省略するためにセンチネルリンパ節生検を行っています。センチネルリンパ節生検は色素法とRI法の併用で高い精度と良好な成績を維持しています。この手技に関しても病理医と連携して術中迅速組織診断にて診断をより正確にしています。
進行乳癌に対しては、サブタイプ別に術前化学療法を積極的に行い、乳房の温存率の向上と生存率の向上を目指しています。特にトリプルネガティブタイプの乳癌とHER2タイプの乳癌では特殊な抗がん剤による術前化学療法を行っています。また手術後には再発高リスク群を抽出して術後補助療法を行うなど個別化診療を推進しています。
再発した乳癌に対しては、生存期間の延長とQOL(生活の質)を損なわないよう、抗がん剤治療、ホルモン療法、放射線療法等の集学的治療を行っています。
最終的に有効的治療法が無い場合や、患者さんの希望により痛みの緩和や生活の質(QOL)の維持、向上を目指す場合にはBest supportive care (BSC;ベストサポーティブケア)に移行します。
医学博士
日本乳癌学会 乳腺指導医・専門医・認定医
日本外科学会 指導医・専門医
日本消化器外科学会消化器がん外科治療認定医
検診マンモグラフィ読影認定医師
日本乳房オンコプラスティックサージャリー学会
乳房再建エキスパンダー/インプラント責任医師
日本医師会認定産業医
JOHBOC:HBOCおよび遺伝カウンセリング研修修了
医学博士
日本乳癌学会 乳腺認定医
日本外科学会 専門医
日本消化器外科学会 消化器がん外科治療認定医
日本がん治療認定医機構 がん治療認定医
検診マンモグラフィ読影認定医師
日本病理学会病理専門医
日本臨床細胞学会細胞診専門医
千葉大学医学部附属病院
乳癌の検査の流れについて
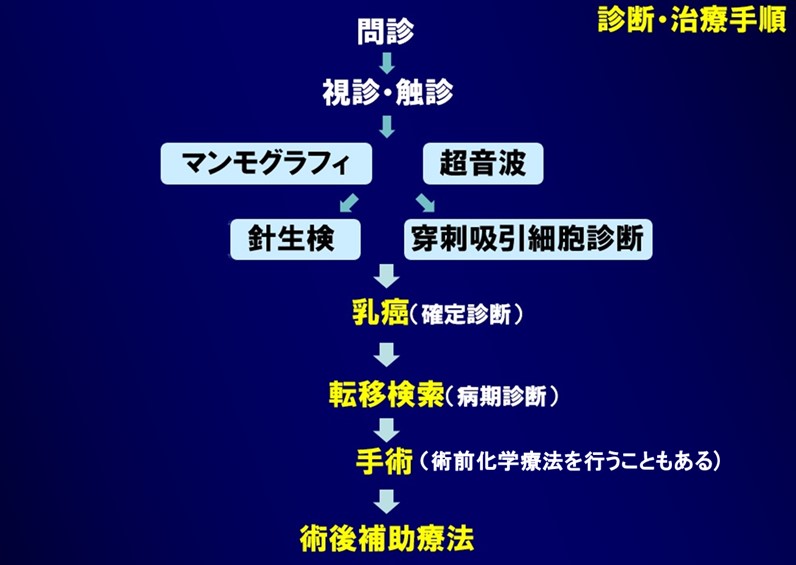
※一度の受診で病理診断までの検査をセットとして行います。
・乳腺専用の超音波は極めて小さい腫瘍の描出が可能で、続いて超音波ガイド下穿刺細胞診断・組織診断(針生検法・コアニードル生検)を行います。
・乳癌に精通した病理医の常駐(複数の常勤医)により極めて短期間に病理診断が可能です。
・乳癌の診断が得られた場合、CT、MRI、骨シンチグラフィー等の最新機器を駆使して他臓器への転移の有無、手術前の進行度(病期)診断や術式の決定を行っています。
※乳癌の診断がついてから手術までの期間はできる限り短縮して2~3週間を基本にしています。
乳癌腫瘤はほとんどの場合マンモグラフィーで抽出されます。また触診では分からないくらいの小さな癌(非触知性乳癌)や、微細石灰化集簇を伴う早期がん(非浸潤癌・Stage0)を見つけることが可能です。
乳房撮影装置も最新機種の3Dマンモグラフィ(トモシンセシス)が導入され、診断能の向上、被ばく量の軽減、乳房圧迫に対する疼痛軽減に努めています。
マンモグラフィー撮影は待ち時間も最少の時間で、かつ専門の女性技師(日本乳がん検診精度管理中央機構認定技師)によって懇切丁寧に撮影されています。
触診では分からないくらいの小さな癌(5㎜―10㎜)を見つけることも出来ます。
乳腺超音波装置も最新機種に更新され診断能は格段に向上され、より微小の乳癌の診断が可能となりました。パワードップラ、エラストグラフィー機能が加わり良性と悪性の鑑別診断能が格段に向上しました。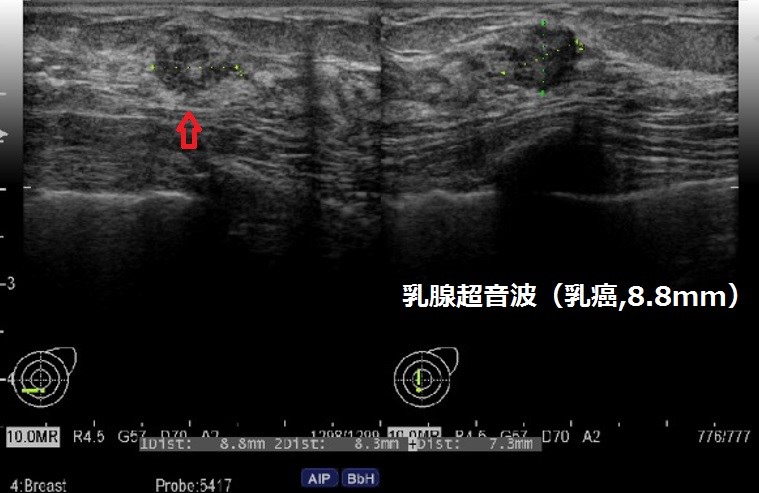
また超音波の検査日は月・火・木・金曜日の週4日となっていますので、最小の日程で検査を受けることが可能です。
超音波検査はすべて乳腺専門医によって行われています。腫瘤が確認されれば、引き続いてエコーガイド下に穿刺細胞診断検査、穿刺組織診断検査が行われます。結果は1~3日でお伝えすることが可能です。
乳癌の手術法は、乳房部分切除術(温存術)と乳房全切除術があります。また腋窩リンパ節郭清術を施行する場合と腋窩リンパ節郭清術を省略する場合がありますので、その組み合わせにより術式は4種類(部分切除+腋窩郭清省略、部分切除+腋窩郭清、全部切除+腋窩郭清省略、全部切除+腋窩郭清)となります。
乳房部分切除術を行うには、乳癌学会のガイドラインに“しこりが一つで大きさが3cm以下である”、“しこりと乳頭までの距離が3cm以上である”などの条件があります。

乳房部分切除術は通常 癌の断端から20㎜離して切除します。部分切除を行う場合には、切除標本の切除断端を術中迅速組織診断(病理医に待機してもらい、切除断端に癌が波及していないかを特別な手法により短時間に病理診断を行う)を行い、確実性・安全性を確保しています。さらに永久標本として5㎜間隔の全割面にて癌の分布を二重に確認しています。
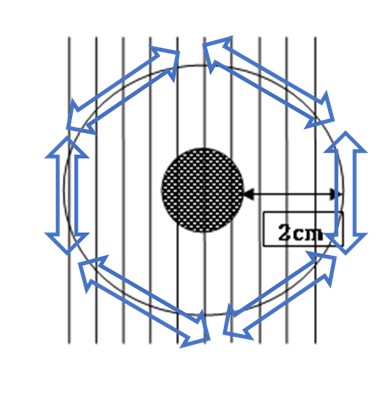
切除断端 : 術中迅速組織診断検査
切除標本は永久標本で5㎜間隔の全割面にて確認
☆以上のように徹底した(詳細な)病理検索をおこない、がん遺残の可能性を極力下げる努力をしています。
☆乳房部分切除術を行った場合には原則的に温存乳房に対し外来で放射線治療を行います。
☆乳房温存術が適応でない方、もしくは希望されない方には乳房全切除術を行います。
☆術後に乳房再建術を行うことも可能です(他院の形成外科と連携して行います)。

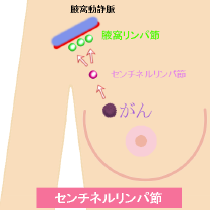 乳癌手術において腋窩(腋の下)リンパ節郭清は重要ですが、これにより1~2割の方に腕のしびれ、痛み、浮腫などの後遺症が残ります。そのため、あきらかなリンパ節転移がない方(CT画像において腋窩リンパ節転移陰性と判断された場合)を対象として、アイソトープと色素により癌細胞が最初に流れつく、リンパ節(センチネルリンパ節)を染めて摘出し、これに癌細胞がなければ、腋窩リンパ節郭清を省略しています。
乳癌手術において腋窩(腋の下)リンパ節郭清は重要ですが、これにより1~2割の方に腕のしびれ、痛み、浮腫などの後遺症が残ります。そのため、あきらかなリンパ節転移がない方(CT画像において腋窩リンパ節転移陰性と判断された場合)を対象として、アイソトープと色素により癌細胞が最初に流れつく、リンパ節(センチネルリンパ節)を染めて摘出し、これに癌細胞がなければ、腋窩リンパ節郭清を省略しています。

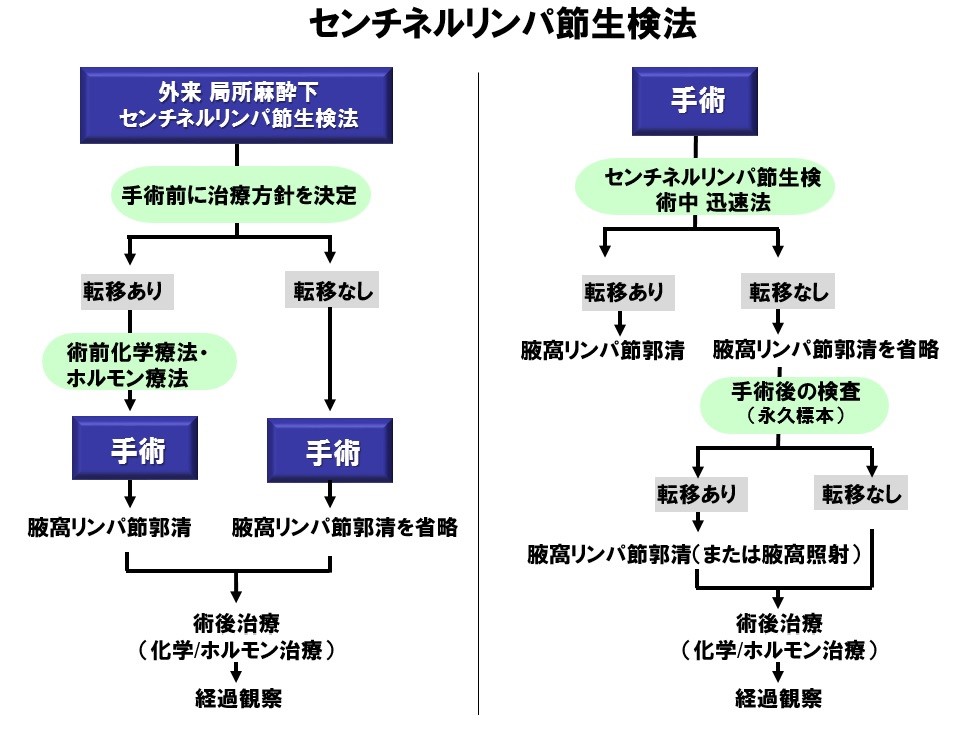
当院においてセンチネルリンパ節生検は、適応症例に対して乳房の手術をする前に外来局所麻酔下に行う場合と乳房の手術と同時に全身麻酔下におこなう場合があります。局所麻酔下センチネルリンパ節生検の最大の利点は、転移の有無に関する詳細な病理検索を行うことにあります。手術中に行う術中迅速組織診又は細胞診では時間の制約があり詳細な検索ができず、偽陰性(実際には転移があるのに、転移がないと判断してしまうこと)を生ずる可能性があります。この場合は再度の入院、手術(腋窩リンパ節郭清)が必要となることがあります。この非侵襲性手術である局所麻酔下センチネルリンパ節生検は筆者のオリジナルな手法で、1999年9月より開始しました。この術式の有用性を学会にて発表し、啓蒙活動を行ってきました。
⇒センチネルリンパ節生検法を導入した当院における乳癌日帰り手術 第10回日本乳癌学会総会(B-171,名古屋,2002.7.5-6)、
⇒局所麻酔下のセンチネルリンパ節生検法と乳房部分切除術の逐次療法による日帰り手術の検討DAY SURGERY OF EARLY BREAST CANCER TREATED WITH BREAST CONSERVING OPERATION FOLLOWING SENTINEL LYMPH NODE NAVIGATION BIOPSY UNDER LOCAL ANESTHESIA、日本臨床外科学会雑誌 = The journal of the Japan Surgical Association 66(7), 1528-1533, 2005-07-25)
現在では一つの治療選択枝として定着し、一部の病院に広がってきています。また10年間の蓄積症例に対し、2008年4月、ベルリンで行われたEBCC-6(European Breast Cancer Conference(第6回欧州乳癌学会) 2008.4.15-19)にて 「Efficacy of Sentinel Lymph Node Biopsy Under Local Anesthesia Prior to Breast-conserving Surgery for Early Breast Cancer( 早期乳癌における乳房切除手術に先行した局所麻酔下センチネルリンパ節生検法の有用性)」を発表し評価されました。

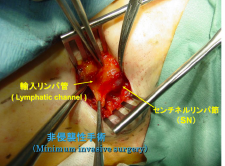
通常の場合は乳腺手術時にセンチネルリンパ節生検法をおこなっています。
しこりが大きく温存療法が適応にならないかた、また乳癌が進行しているかた、また腋窩リンパ節転移を認めるかたを対象として、手術前に抗がん剤やホルモン剤による治療を6ヶ月間施行したのちに手術をする治療法です。この治療法でしこりが十分に小さくなれば、温存術ができるようになる場合があります。これらの薬剤は再発予防のために術後に使用するものと同じなので、薬剤が患者さんに合うかどうか、あらかじめ調べられるという利点もあります。術前化学療法で腫瘤が消失した場合は、生命予後が改善することがわかっています。
※サブタイプ別でTN(トリプルネガティブタイプ)、HER2陽性タイプの一部には術前化学療法が推奨されています。トリプルネガティブタイプには免疫チェックポイント阻害剤や抗がん剤、HER2陽性タイプには抗HER2剤が投与されます。
再発する可能性をできるだけ低くするため、または根治を目的として再発高リスク群に抽出された場合に行われます。ガイドラインに則りホルモン療法、化学療法などの薬物療法を行っています。基本的には日本乳癌学会のガイドラインや米国のNCCNガイドラインに則り適切に対応しています。それぞれの患者さんの希望に適うよう十分なインフォームドコンセントを行っています。
サブタイプが女性ホルモン陽性タイプの場合は、オンコタイプDX検査にて抗がん剤治療の可否について検討しています。
これらの乳癌の化学療法(薬物療法)は外来通院で安全に受けることができます。抗がん剤の副作用を抑える薬剤も飛躍的に進歩しています。それまでの社会生活を送りながら治療ができるようQOL(quality of life:生活の質)を重視しています。
外来化学療法室(リクライニングテェア+ベッドの合計20床)にてお待ちいただくことなく、ゆとりを持って、リラックスして受けていただくことが可能です。
また末梢血管の静脈炎の併発を抑えるために、先進的なCV-port(中心静脈ポート)を積極的に留置しています。
乳癌領域における放射線治療には、大きく分けて下記の3つの目的があります。
1)乳房温存手術後の、温存した乳房への放射線治療
2)進行乳癌に対する乳房切除後の放射線治療
3)転移、再発乳癌に対する放射線治療
乳房温存手術においては手術後の放射線治療により乳房内の再発が約1/3に減少することが証明されています。原則として術後放射線治療をお勧めしています。(術後放射線療法を省略する場合:かなり限局した微小非侵襲がんや超高齢者など)
具体的な治療手順としては、手術終了後、手術創が治癒し、摘出標本の病理診断結果が判明した後(術後補助化学療法が必要な場合は化学療法終了後)、放射線治療科を受診し、治療計画を立てます。通常は温存した乳房全体に、総線量50グレイ(グレイとは放射線量の単位)を25回(平日5日間、合計5週間)にわけ、1回線量2グレイ照射します。1回の照射時間は1分程度で通院の時間以外は通常の生活が可能です。さらに、病理診断結果の所見によっては、切除前に乳癌病巣があった場所に追加照射(ブースト照射)を行う場合があります。
乳房全切除術の後でも、胸壁やリンパ節などから再発を起こすことがあります。具体的に再発の危険性が高いとされるのは腋窩リンパ節転移が4個以上の場合、腫瘍が5cm以上の大きさの場合には抗がん剤治療やホルモン療法の他に放射線治療を行うことで再発のリスクを下げることができます。
治療は、手術創が治癒した後に、手術終了後3~4週で放射線治療を開始します。摘出標本の病理診断結果で術後補助化学療法が必要な場合には化学療法が終了してから行います。腫瘍があった側の胸壁と鎖骨上窩に照射します。
乳癌の脳転移、骨転移、局所再発(胸壁、リンパ節)に対して、放射線治療を行うことがあります。
【照射線治療に伴う副作用】
乳癌手術後の乳房や、胸壁に行う照射線治療にともなう副作用としては、皮膚炎、倦怠感、放射性肺炎などがあります。皮膚炎はほとんどの患者さんで照射した部位に限られて見られますが、重篤なものではありません。その他、頭髪の脱毛や吐き気、めまい等はなく、白血球減少もほとんどおこりません。詳しい説明は放射線科治療医から受けることが可能です。
遺伝性乳癌卵巣癌症候群(HBOC;Hereditary Breast and Ovarian Cancer)
乳がんの発症に関係するものとして、大きく分けて「環境要因」と「遺伝要因」があると言われています。遺伝要因ががんの発症に強く関わっている場合を「遺伝性の乳がん」といいます。乳癌全体の5%くらいといわれています。
治療の経過中に遺伝性に関わっているかどうかの問診をとり、遺伝性乳がん卵巣がん症候群の抽出、拾い上げを行い該当者に個々に広報しております。米国のアンジェリナ・ジョリーとういう女優のエピソードは有名な話となっています。変異陽性者とわかれば、将来的な乳癌の発症予防、卵巣癌の発症予防、膵癌の発症予防のための術(すべ)を講じることができます。乳癌に関しては乳腺外科が、卵巣癌に関しては当院婦人科、膵癌に関しては当院消化器内科でフォロー(サーベイランス)していきます。
下記の付帯条件が一つ以上あれば保険で遺伝子検査ができるようになり、当院も検査認定施設となっています。
・若年で乳がんを発症する(45歳以下の発症)
・トリプルネガティブの乳がんを発症する(60歳以下の発症)
・両方の乳房にがんを発症する
・片方の乳房に複数回乳がんを発症する
・乳がんと卵巣がんの両方を発症する
・男性で乳がんを発症する
・家系内に乳がんや卵巣がんになった人がいる
・家系内にBRCA1,2遺伝子変異の人がいる
・HER2陰性乳癌で化学療法歴がある手術不能や再発乳癌薬物療法、または再発高リスクの乳癌における術後薬物療法として、PARP阻害薬に対するコンパニオン診断の適格基準を満たす
より詳細な遺伝相談(カウンセリングなど)は下記施設と連携しております。必要があればご紹介いたします。
🔗 ちば県民保健予防財団 遺伝カウンセリング外来
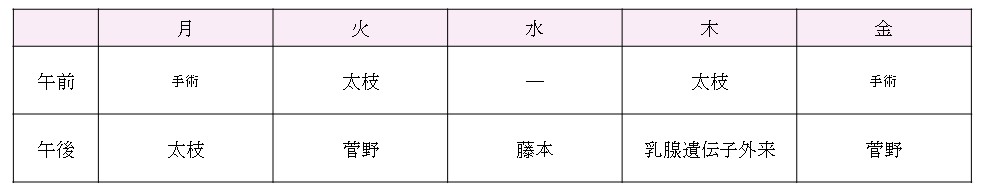
※1 乳腺外来は予約制です。
※2 習志野市乳がん検診は別途、健診センターでおこなっています。
2025.4
文責:乳腺外科部長 太枝良夫